Há duas formas principais de lúpus – o lúpus eritematoso sistêmico e o lúpus cutâneo.
O lúpus eritematoso sistêmico pode afetar quase todos os órgãos do corpo, incluindo o seu articulações, pele, rins, células do sangue, cérebro, coração e pulmões.
O lúpus cutâneo afeta apenas a pele, principalmente rosto, couro cabeludo e as áreas expostas à luz solar.
Este texto abordará o lúpus eritematoso sistêmico (LES).
O lúpus eritematoso sistêmico é uma doença inflamatória crônica que ocorre quando o sistema imunológico, que é o sistema de defesa, ataca os órgãos do próprio corpo. Essa agressão ao próprio corpo é o que é chamado de doença autoimune.
O sistema imunológico, que é o sistema de defesa do corpo, deve combater infecções e outros perigos para a saúde. Para isso, o sistema imunológico deve reconhecer o que é um material interno ou externo. E reconhecer, do que é externo, o que é amigo ou inimigo.
Quando o sistema de defesa reage ao que é interno, acontece uma doença auto-imune, como o lupus eritematoso sistêmico.
Quando o sistema de defesa reage a um material externo inofensivo como a um inimigo, identificando-o como um perigo e provoca uma resposta protetora, acontece a alergia (leia sobre alergia alimentar em ALERGIA ALIMENTAR: Sintomas e Tratamento).
Essa autoimunidade é contra o tecido conjuntivo dos órgãos do corpo, o colágeno. O lúpus eritematoso sistêmico, portanto, é uma colagenose. Há outras colagenoses, como esclerodermia ou dermatomiosite. Nem sempre há um limite nítido entre cada doença e as colagenoses podem ocorrer simultaneamente. Mas esses assunto é muito extenso, voltemos para o lúpus eritematosos sistêmico.
A inflamação causada pelo lúpus eritematoso sistêmico pode afetar muitos órgãos e sistemas diferentes do corpo, incluindo as articulações, pele, rins, células do sangue, cérebro, coração e pulmões. Por causa disso, os sinais e sintomas do lúpus eritematoso sistêmico muitas vezes imitam os de outras doenças, o que faz esta doença ser difícil de diagnosticar.
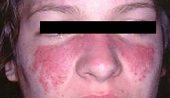
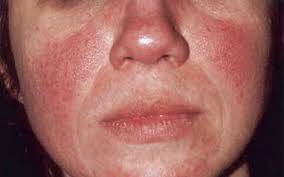
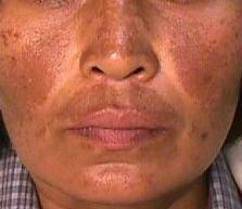
O sinal mais característico de lúpus eritematoso sistêmico é uma lesão de pele no centro do rosto e que se distribui simetricamente em ambos os lados e, assim, se assemelha às asas de uma borboleta. Este sinal é muito comum no lúpus eritematoso sistêmico, mas algumas pessoas podem não apresentá-lo.
Algumas pessoas nascem com tendência a desenvolver lúpus, o que pode ser desencadeada por infecções, certos medicamentos ou até mesmo luz solar.
Não há cura para o lúpus eritematoso sistêmico, mas os tratamentos podem ajudar a controlar os sintomas.
A borboleta é o símbolo do lúpus devido à mancha característica que ocorre no rosto que lembra uma borboleta.
Causas de lúpus eritematoso sistêmico
Como já dito, o lúpus eritematoso sistêmico ocorre quando o sistema imunológico ataca os tecidos saudáveis do corpo.
A causa exata do lúpus eritematoso sistêmico, na maioria dos casos, é desconhecida e provavelmente a causa é uma combinação de fatores genéticos, hormonais e ambientais. Sendo assim, alguns gatilhos potenciais incluem:
- Luz do sol: a exposição ao sol pode desencadear as manchas na pele peculiares ao lúpus ou mesmo uma resposta interna em pessoas suscetíveis.
- Medicamentos: lúpus eritematoso sistêmico pode ser desencadeado por certos tipos de medicamentos, como clorpromazina, metildopa, hidralazina, isoniazida, d-penicilamina e minociclina. O lúpus induzido por drogas costuma desaparecer quando a medicação que desencadeou é suspensa.
Fatores de risco
Os fatores que podem aumentar o risco de lúpus eritematoso sistêmico incluem:
- Sexo feminino: a doença é mais comum em mulheres, na proporção de 9 mulheres para 1 homem.
- Idade: embora o lúpus eritematoso sistêmico afete pessoas de todas as idades, a doença acontece com mais freqüência entre as idades de 15 e 40 anos.
- Raça: o lúpus eritematoso sistêmico é mais comum em afro-descendentes, hispânicos e asiáticos.
Sinais e sintomas
Como o lúpus eritematoso sistêmico pode afetar diversos órgãos do corpo, as manifestações da doença são diferentes para cada pessoa.
Os sinais e sintomas podem surgir subitamente, em conjunto, ou se desenvolverem lentamente quase que “um a um”. No início, eles podem ser confundidos com outros problemas, já que existem muitas causas possíveis para dores nas articulações e cansaço. Os sintomas variam de leve a grave.
Geralmente, a maioria das pessoas tem doença leve caracterizada por episódios de piora de tempos em tempos. Os sinais e sintomas dependem de quais os sistemas do corpo são afetados pela doença.
Os sinais e sintomas mais comuns, conforme as alterações nos órgãos do corpo, incluem:
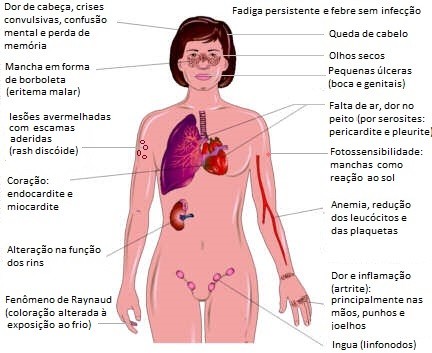
- Fadiga persistente, perda de peso e febre sem infecção;
- Alterações dermatológicas:
- no rosto: mancha em forma de borboleta que cobre as bochechas e a ponte do nariz (eritema malar);
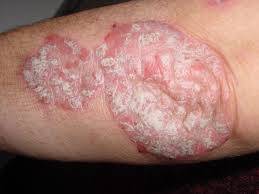
- no corpo: lesões eritematosas (avermelhadas), infiltradas, com escamas ceratolíticas aderidas e tampões foliculares, que evolui com cicatriz atrófica e discromia (rash discóide)
- fotossensibilidade: manchas de pele (exantema) como reação exagerada à exposição ao sol;
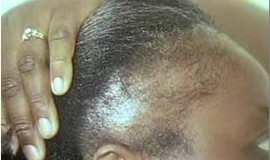
- queda de cabelo (para causas de alopecia veja: Queda de cabelo: tipos de alopecia – parte I e Queda de cabelo: tipos de alopecia – parte II;
- pequenas úlceras na boca ou nasofaringe e região genital. As úlceras na boca podem ser grandes, múltiplas e não dolorosas;
- no rosto: mancha em forma de borboleta que cobre as bochechas e a ponte do nariz (eritema malar);
- Alterações oculares: sensação de olhos secos;
- Alterações cardíacas: como hipertensão arterial sistêmica (pressão alta), endocardite não infecciosa (Libman-Sacks) e risco aumentado de doença cardíaca coronária;
- Alterações pulmonares: inflamação nos pulmões e embolia pulmonar;
- Serosites (inflamação nas membranas que envolvem o coração e os pulmões, pericárdio e pleura): ocorrendo falta de ar e dor no peito que piora quando a pessoa faz uma respiração profunda;
- Alterações hematológicas: anemia é muito comum, mas também pode haver redução dos leucócitos e das plaquetas.A tendência de formar coágulos de sangue é uma complicação rara. Algumas gânglios linfáticos podem aumentar de tamanho;
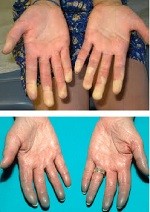
- Alterações na circulação: dedos das mãos e pés que tornam-se branco ou azul quando expostos ao frio ou durante períodos de estresse (fenômeno de Raynaud). O fenômeno de Raynaud ocorre em cerca de um quinto dos pacientes, mas muitas vezes é suave;
- Alterações gastrointestinais: por exemplo, náusea, má-digestão, dor abdominal
- Alteração na função dos rins: cerca de 1 em cada 3 pessoas com lúpus eritematoso sistêmico pode desenvolver inflamação dos rins, o que pode levar a perda de proteína e sangue na urina. Em casos graves, pode ocorrer insuficiência renal, mas é uma complicação rara. Sinais e sintomas de problemas nos rins podem incluir prurido generalizado, dor no peito, náusea, vômito e inchaço nas pernas (edema);
- Alterações neurológicas e psiquiátricas: dor de cabeça, crises convulsivas, confusão mental e perda de memória, além depressão e ansiedade e até mesmo psicose;
- Inflamação na articulações: dor, rigidez e inchaço (artrite), com duração de algumas semanas em duas ou mais articulações, principalmente nas mãos, punhos e joelhos.
Exames complementares
Como o lúpus eritematoso sistêmico é uma doença que pode afetar diversos órgãos e sistemas do corpo, os exames solicitados dependerão do quadro clínico que a pessoa apresenta. Então, é impossível descrever todos os exames que devem ser realizados para o diagnóstico e acompanhamento de um paciente com lúpus eritematoso sistêmico. A seguir, citaremos os mais comuns.
Os exames de sangue podem incluir:
Hemograma completo
O hemograma pode indicar anemia (baixa de hemácias – glóbulos vermelhos), dado comum no lúpus eritematoso sistêmico. Os leucócitos (glóbulos brancos) ou plaquetas podem ser afetados e reduzidos em pacientes com lúpus também. Assim, no hemograma, pode haver anemia hemolítica ou leucopenia (contagem de leucócitos menor que 4.000/mm3 em duas ou mais ocasiões) ou linfopenia (contagem de linfócitos menor que 1.500/mm3 em duas ou mais ocasiões) ou plaquetopenia (contagem de plaquetas menor que 100.000/mm3 na ausência de outra causa).
Velocidade de hemossedimentação (VHS)
Este teste de sangue determina a taxa à qual as células vermelhas do sangue se depositam no fundo de um tubo dentro de uma hora. Uma taxa mais rápida do que a taxa normal pode indicar uma doença sistêmica, como o lúpus eritematoso sistêmico. A taxa de sedimentação não é específica para qualquer uma doença. Ele pode ser elevada no lúpus e em outra condição inflamatória, câncer ou uma infecção.
Avaliação da função renal e da função hepática
Exames de sangue para avaliar como os rins e fígado estão funcionando são úteis, já que o lúpus eritematoso sistêmico pode afetar esses órgãos. Para observar a função renal solicita-se a dosagem de ureia e de creatinina. Para a função hepática, TGO, TGO G-GT e bilirrubinas, geralmente.
Fator Anti-Núcleo (FAN)
também conhecido por teste de anticorpos antinucleares (ANA), é um exame para detectar os anticorpos que o sistema imunológico produz contra as células do próprio corpo, ou seja: indica autoimunidade. Embora a maioria das pessoas com lúpus eritematoso sistêmico tenha FAN positivo, a maioria das pessoas com FAN positivo não têm lúpus eritematoso sistêmico. Em outras palavras: ter FAN positivo isoladamente não indica lúpus e ter FAN negativo não descarta lúpus. O FAN positivo pode ocorrer em outras colagenoses e também pode existir na população normal.
Auto-anticorpos
Diversos auto-anticorpos estão associados ao lúpus eritematoso sistêmico, não cabendo aqui descrever todos. Destacamos o anti-DNA, anti-Sm e anticorpos antifosfolípides, estes caracterizados por níveis anormais de IgG ou IgM anticardiolipina; ou teste positivo para anticoagulante lúpico; ou teste falso-positivo para sífilis (VDRL positivo) por, no mínimo, seis meses.
Relação entre padrões de FAN x colagenoses x auto-anticorpos
Nem todo FAN positivo é sinal de colagenose. Quase 20% da população normal tem FAN positivo, predominantemente nos idosos.
Não cabe aqui falar tudo sobre FAN, pois ficaria muito extenso. Comentaremos alguns padrões de FAN e suas implicações:
- Padrão homogêneo: três auto-anticorpos devem ser lembrados
- Anti-DNA: específico para lúpus eritematoso sistêmico, mas com sensibilidade relativamente baixa. Pode indicar lúpus eritematoso sistêmico com risco de lesão renal e neurológica.
- Anti-Histona: pode aparecer em todas as colagenoses – típico em lúpus eritematoso sistêmico induzido por drogas.
- Anti-nucleossoma: específico para lúpus eritematoso sistêmico. Indica risco de doença renal.
- Padrão pontilhado – dois tipos:
- Pontilhado fino: Observar auto-anticorpos anti-Ro/SSA e anti-Ro/SSB – todas as colagenoses com boa sensibilidade e síndrome SICA
- Pontilhado grosso: Observar auto-anticorpos anti-RNP e anti-Sm.
- Anti-RNP: pode ocorrer em todas as colagenoses e sempre ocorre em doença mista do tecido conjuntivo. Em apresentações com Raynaud.
- Ant-Sm: específico para lúpus eritematoso sistêmico.
- Pontilhado fino + nucleolar: Observar auto-anticorpo anti-SCL70 (esclerodermia).
- Padrão nucleolar: esclerodermia
- Centrômero: esclerodermia limitada e CREST
- Padrão pontilhado fino denso: não tem significado clínico, ou seja: não é específico para qualquer doença. Se o resultado for este padrão, deve-se repetir o exame para confirmar. Se confirmado, manter somente em observação. Pode ocorrer em pessoas sem doença.
Exame de urina
O exame de urina pode mostrar um nível de proteína aumentado ou células vermelhas do sangue na urina. Observa-se proteinúria persistente (> 0,5 g/dia ou 3+) ou cilindrúria anormal.
Outros exames
Radiografia do tórax: pode revelar líquido na pleura (membrana que recobre os pulmões) ou inflamação nos pulmões
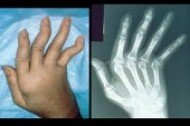
Radiografia das mãos: pode revelar alterações nas tecidos que envolvem os ossos (partes moles) e alterações nas articulações.
Ecocardiograma: pode verificar se há problemas nas válvulas e outras partes do coração e também no pericárdio (membrana que recobre o coração).
Biópsia: em alguns casos, é necessário testar uma pequena amostra de tecido renal para determinar qual a extensão do dano no rim. A amostra pode ser obtida com uma agulha, ou através de uma pequena incisão.
Diagnóstico do lúpus eritematoso sistêmico
Diagnosticar lúpus eritematoso sistêmico é difícil porque os sinais e sintomas variam muito de pessoa para pessoa. Sinais e sintomas de lúpus podem variar ao longo do tempo e se sobrepõem com os de muitas outras doenças. Não há um teste específico para diagnosticar lúpus eritematoso sistêmico.
O diagnóstico da doença é baseado numa combinação de achados clínicos e evidências laboratoriais.
O Colégio Americano de Reumatologia (American College of Rheumatology) classificou 11 critérios e a presença de 4 dos 11 critérios produz uma sensibilidade de 85% e uma especificidade de 95% para o diagnóstico de lúpus eritematoso sistêmico.
A seguir estão os critérios de diagnóstico do Colégio Americano de Reumatologia:
- Serosite
- Úlceras orais
- Artrite
- Fotossensibilidade
- Alterações hematológicas
- Alterações renais
- FAN positivo
- Alterações imunológicas – presença de auto-anticorpos
- Alterações neurológicas
- Eritema malar
- Rash discóide
Outros tipos de complicações
O lúpus eritematoso sistêmico também aumentar o risco de:
- Infecção: pessoas com lúpus eritematoso sistêmico são mais vulneráveis à infecções, pois tanto a doença e quanto os tratamentos enfraquecem o sistema imunológico. As infecções que mais comumente afetam as pessoas com lúpus eritematoso sistêmico incluem infecções do trato urinário, respiratórias, fúngicas, intestinais por Salmonella e também herpes.
- Câncer: lúpus eritematoso sistêmico parece aumentar o risco de câncer.
- Morte do tecido do osso (necrose avascular): isso ocorre quando o suprimento de sangue a um osso diminui, muitas vezes levando a pequenas rachaduras no osso e, eventualmente, ao colapso do osso. A articulação do quadril é a mais comumente afetada.
- Complicações na gravidez: mulheres com lúpus eritematoso sistêmico têm um risco aumentado de aborto espontâneo. Lúpus eritematoso sistêmico aumenta o risco de pressão alta durante a gravidez (pré-eclâmpsia) e parto prematuro. Para reduzir o risco dessas complicações, recomenda-se adiamento da gravidez até que a doença esteja sob controle por pelo menos 6 meses.
- Aterosclerose: O acúmulo de placas de gordura na parede interna dos vasos é precoce e agravado pelo uso crônico de corticosteróides, hipertensão arterial, menopausa precoce e dislipidemias (aumento de colesterol e triglicerídeos). A inflamação crônica nos vasos sanguíneos favorece também a formação da placa aterosclerótica. No lúpus eritematoso sistêmico há maior risco de infarto agudo do miocárdio (7 vezes maior que a população normal).
Tratamento do lúpus eritematoso sistêmico
A doença não tem cura e o objetivo do tratamento é o controle.
Cada pessoa, em cada fase necessitará de um tipo de tratamento. Somente o médico reumatologista, conforme sua avaliação, poderá definir a melhor conduta.
Os medicamentos mais comumente usados para controlar o lúpus incluem:
Anti-inflamatórios não esteróides (AINEs)
São comumente prescritos para aliviar dores articulares ou musculares. Exemplos destes são o ibuprofeno, naproxeno e diclofenaco. Os principais possíveis efeitos colaterais são dor ou sangramento no estômago e alterações renais. Se necessário, outros medicamentos podem ser prescritos para proteger o estômago da agressão dos anti-inflamatórios.
Drogas antimaláricas
Os medicamentos comumente usados para tratar a malária, como a cloroquina, também podem ajudar a controlar o lúpus eritematoso sistêmico. Não está claro como este medicamento funciona no lúpus. Pode demorar 6-12 semanas para se tornar plenamente eficaz. Os efeitos colaterais são raros. O mais sério é o dano ao olho (retina), o que é incomum. Geralmente é solicitada uma avaliação oftalmológica antes do início do tratamento e, em seguida, a cada 6 meses.
Corticosteróides
Prednisona e outros tipos de corticosteróides podem combater a inflamação do lúpus, mas muitas vezes produzem efeitos colaterais a longo prazo – incluindo ganho de peso, fácil contusões, enfraquecimento dos ossos (osteoporose), pressão alta, diabetes, perda de massa muscular, glaucoma, catarata, úlceras gástricas e aumento do risco de infecção. O risco de efeitos secundários aumenta com doses mais elevadas e a terapia a longo prazo. Apesar dos efeitos colaterais, em casos graves de lúpus eritematoso sistêmico, o benefício do resultado compensa o risco dos efeitos colaterais e o uso do corticosteróide pode salvar a vida do paciente. Nunca se deve tomar corticosteóide por conta própria.
Imunossupressores
As drogas que suprimem o sistema imunológico podem ser úteis em casos graves de lúpus eritematoso sistêmico. Exemplos incluem a ciclofosfamida , azatioprina, micofenolato mofetil, leflunomida e metotrexato. Os efeitos colaterais potenciais podem incluir um risco aumentado de infecção, danos no fígado e nos rins, diminuição da fertilidade e aumento do risco de câncer.
Imunobiológicos
São medicamentos recentes que agem modulando o sistema imunológico.
Outras Medidas
- Informação: o paciente e sua família devem estar bem informados pelo médico quanto às características da doença, sua evolução e complicações.
- Apoio psicológico: conhecendo a doença e seus risco, deve lidar com o lúpus eritematoso sistêmico como um desafio a ser vencido e estar motivado para o tratamento e saber tirar proveito da mudança de vida que traz.
- Atividade física: deve manter repouso nos períodos de crise da doença. Mas, por causa da redução da capacidade aeróbica, deve buscar medidas visando a melhora do condicionamento físico. A atividade física regular reduz o risco cardiovascular e promove melhora da fadiga e da qualidade de vida.
- Alimentação: não há evidência científica de que os alimentos possam influenciar o desencadeamento ou a evolução da doença.
- Mas alimentação deve ser balanceada, evitando-se excessos de sal, carboidratos e gorduras.
- Suplementação da vitamina D: a suplementação de vitamina D deve ser considerada devido ao déficit de vitamina D que pode ocorrer com a fotoproteção e o uso de antimaláricos.
- Fotoproteção: contra luz solar e outras formas de irradiação ultravioleta. O paciente deve usar filtro solar FPS 30 a cada 2 a 3 horas, ou, pelo meno, pela manhã e no início da tarde, todos os dia, durante todo o ano, mesmo em ambiente fechado.
- Não fumar: além de ser fator de risco para aterosclerose, diminui a eficácia dos antimaláricos, favorecendo a manutenção ou a piora das lesões na pele.
- Controlar os fatores de risco cardiovascular: glicemia, hipertensão arterial, dislipidemia e obesidade.
Referências:
- Lupus: Diseases and Conditions no site da Mayo Clinic
- Portal Patient.co.uk: Systemic Lupus Erythematosus em Health Information e em Professional Reference
- Portal do Colégio Americano de Reumatologia: Systemic Lupus Erythematosus (Lupus)
- Medscape: Systemic Lupus Erythematosus (SLE)
- Consenso de Lúpus Eritematoso Sistêmico por Borba, E.F. e col.

CRM-PR: 20322